新宿駅徒歩2分の一般内科-新宿しまだ内科クリニック
- 〒160-0022 東京都新宿区新宿3丁目26−13 新宿中村屋ビル 3階
- JR「新宿」駅 東口より徒歩2分、東京メトロ丸の内線「新宿駅」A6出入口直結
呼吸器内科・禁煙外来
呼吸器内科・禁煙外来
咳、咳嗽(がいそう)は、もともと肺や気管支の中に外から入ってきた異物を取り除こうとする防御反応です。咳の原因は感染・非感染含め非常に多岐にわたるため、治療を受けているのにも関わらずなかなか治らないことも珍しくありません。長引く咳の診療では原因を特定した上で治療を行う事が最も大切です。
咳はその持続期間によって急性(3週間以内)、遷延性(せんえんせい)(3週間以上)、慢性(8週間以上)の3つに分類されます。そして咳の性状として乾性(乾いた咳)、湿性(痰が出る咳)に分類されます。咳の持続時間と性状から原因をある程度推定することが可能です。咳の原因としては大きく感染性と非感染性に分類されます。
※横にスクロールしてご覧ください。
| 期間による分類 | 急性 | 遷延性 | 慢性 |
|---|---|---|---|
| 持続期間 | 3週間以内 | 3週間〜8週間 | 8週間以上 |
| 咳の原因 | 感染性 | ⇔ | 非感染性 |
| 特徴 | 感染症(細菌やウイルス)が多い。かぜに伴うものやかぜが治った後に続く咳、細菌性肺炎、などが鑑別に挙がる。 | 感染性の割合が減ってくるが百日咳やマイコプラズマは鑑別が必要。非感染性(アレルギー等)の割合が増えてくる。 | 非感染性(喘息を代表とするアレルギー等)の割合が増えてくる。数ヶ月以上続く咳の場合、副鼻腔炎を原因とする後鼻漏が原因のこともある。 |
悩んで受診を控えるのではなく咳が出始めたらすぐに受診する事をお勧めします。
鼻症状(鼻水、鼻づまり)、喉の痛み、発熱、頭痛、全身倦怠、咳、色の着いた粘稠な痰など。このような症状が続く時には早めの受診をお勧めします。
一般に鼻から喉までの気道を上気道といいますが、かぜ症候群は、この部位の急性の炎症によって様々な症状を引き起こす疾患をいいます。時として、この炎症が下気道(気管、気管支、肺)にまで波及していくことがあります。
かぜ症状群の原因の大半(80-90%)がウイルスの感染といわれています。ウイルス以外では、細菌、肺炎マイコプラズマ、肺炎クラミドフィラなど特殊な細菌も原因となります。
原因微生物の同定は困難な症例が多く、また、患者の身体所見から診断を下すことも少なくありません。基本的には症状を緩和する対症療法で経過観察しますが以下にお示しする検査によって抗菌薬などの積極的な治療が有効な疾患を見逃さない努力をします。
治療の必要な感染症を除外します。
風邪の程度や原因菌に対する抗体の上昇の有無などを評価します。
検査の詳細はコラム(肺炎、風邪、咳の検査)を参照ください。
突然の発熱(通常38℃以上の高熱)、頭痛、全身倦怠感、筋肉痛、関節痛などが現れ、咳、鼻汁、喉の痛みがこれに続きます。
このような症状が続く時には「インルエンザ」の可能性があります。早めの受診をお勧めします。
通常のかぜ症候群とは異なる対応が求められ、積極的な診断・治療が重要です。
インフルエンザウイルスによる急性の気道感染症です。本ウイルスにはA、B、Cの3型があります。通常、寒い季節に流行するとされていますが、最近では、一年を通して散発的にみられるようになり、注意が必要です。人から人に感染し、感染した人が咳やくしゃみで空中に吐き出した分泌物に混じったウイルスが、他の人に接触して口や鼻から侵入することによって感染が成立します。インフルエンザは感染力が強く、飛沫感染、接触感染します。潜伏期間は通常1~3日といわれています。
インフルエンザウイルス迅速抗原検査:3.5〜15分で結果が判明します。
A型とB型の鑑別も可能です。当院ではインフルエンザの迅速検査に富士フイルム社『富士ドライケムIMMUNO AG1』を採用しております。従来のインフルエンザウイルスの迅速抗原検査は発症して約12時間経過し、ウイルスの数が増えた後に行うのが最適だと言われていますが発熱後8時間(早ければ6時間)で診断が可能です。詳しくはコラム(インフルエンザ)を参照ください。
発症後48時間以内に使用しなければ、効果はないといわれており早めの受診が勧められます。
咳が長引く、夜間や早朝に咳や息苦しい感じが悪化する、息をするとヒューヒューと音がする、咳をするとゼイゼイする、呼吸が苦しい、横になるよりも体を起こしてやや前傾姿勢のほうが楽、風邪が治っても咳だけ長引く。このような症状が続く時には「喘息」の可能性があります。
早めの受診をお勧めします。
気管支喘息は、急に空気の通り道となる気管支が狭くなってしまい、「ヒューヒュー」「ゼーゼー」し始めて呼吸が苦しくなる状態(いわゆる発作)を繰り返す病気です。気管支喘息では、気管支に慢性的な炎症が起こっていることが分かっています。この炎症のために簡単な刺激が入っただけでも気管支の壁が腫れたり、粘液(痰)が分泌されたり、気管支の周りの筋肉が縮もうとしたりして気管支が狭くなってしまい発作(咳、呼吸困難)が起こります。そのため、炎症を治さない限りいつまでも発作が出現します。さらに、長く炎症が続いてしまうと気管支自体が硬くなって狭くなった気道が拡がらない状態に陥ってしまいます。
喘息ではしばしばアレルギーを原因とします。
喘息の治療は症状の程度によって様々です。吸入療法を主体に内服や注射を組み合わせた治療になります。定期的に受診していただき、適宜治療内容を変更いたします。
詳しい治療内容はコラム(喘息)をご覧下さい。
長年タバコを吸っている、身体を動かした時に息切れを感じる、慢性的に咳や痰がでる、肺炎や風邪などをきっかけに急激に呼吸状態がする。
このような症状が続く時には「COPD」の可能性があります。早めの受診をお勧めします。
慢性閉塞性肺疾患(COPD)は、息をするときに空気の通り道となる気管支や肺に障害が起きて、息を上手く吐けなくなってしまう肺の「生活習慣病」で、喫煙と深い関わりがあります。
COPDにかかると、風邪をひいているわけでもないのに咳や痰が出ます。病状はゆっくりと進行していき、ちょっとした動作をする際にも、息切れや息苦しさを感じるようになります。さらに進行すると呼吸不全に陥ってしまいます。
COPDは治療せずに放置すると症状の悪化(咳、痰、息切れ)や進行性に肺機能が低下してしまいます。早期の診断・治療により病気の進行と症状の緩和を期待する事ができます。
詳しい治療内容はコラム(COPD)をご覧下さい。
発熱、咳が止まらない、胸が痛い、胸が苦しい、頭が痛い、食欲がない。
かぜの症状と間違えられやすいのですが、症状が長引き、かぜの症状よりも重いのが特徴です。
このような症状が続く時には「肺炎」の可能性があります。早めの受診をお勧めします。
肺の組織が、細菌やウイルスなどの病原体に感染し、炎症を起こしてしまうのが肺炎です。感染の原因としては、高齢であること、基礎疾患をもっているなどの理由で身体の免疫力が低下し、肺にまで病原体が侵入して、感染するケースが多いです。とくに、かぜやインフルエンザにかかり、ウイルスによって気管が傷つけられてしまうと、病原体を体外に排出できず、肺炎にかかりやすくなってしまいます。
治療の必要な感染症を除外します。
肺炎の重症度や原因菌に対する抗体の上昇の有無などを評価します。
これらのワクチン接種をお勧めします。感染をしなくなるわけではありませんが、発症予防と肺炎の重症化を防ぐことができます。
詳しくは「トラベル外来・ワクチン外来」参照ください。
生活習慣病や肺がんといった重篤な病気との因果関係が指摘されている中、禁煙に挑戦し失敗された方も多いと思います。
健康保険で行う禁煙治療は、お一人の努力だけではなく、禁煙補助剤の使用や医師、看護師の指導、アドバイスを受けて治療が進められますので、ご検討中の方はお問い合わせください。
※禁煙治療は12週間(3ヶ月)で5回の通院プログラムとなり、禁煙成功率は約70~80%です。
35歳以上の方は、下記の1~4の条件を満たしていれば健康保険で禁煙治療を受けられます。
35歳未満の方は、下記の1、3、4の条件を満たしていれば健康保険で禁煙治療を受けられます。
※条件を満たしていない項目があった場合、健康保険で治療を受けることはできません。
※禁煙治療は12週間で5回通院のプログラムとなっています。スケジュールどおりに来院できない場合、保険診療での治療は中断となり、以降の治療は自費診療とさせていただきます。
(再度保険適用になるには治療初回日から1年以上経過する必要があります)。
喫煙状況やニコチン依存度、禁煙の関心度などをチェックし、呼気中一酸化炭素濃度などを検査いたします。その後、病状に合わせて治療方法をご説明いたします。
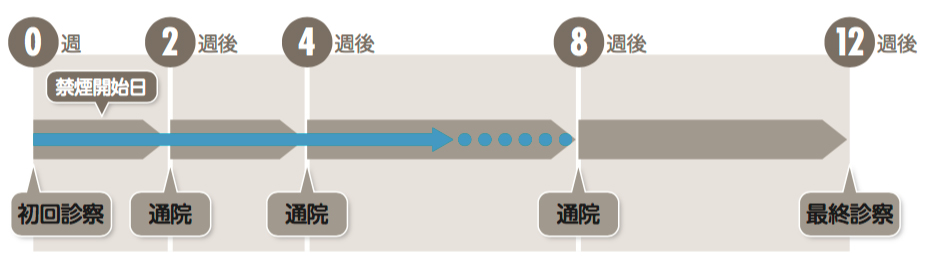
引用:https://pfizerpro.jp/documents/info/chx02info.pdf
禁煙に成功したかたは、長期間の禁煙をより確実にするために、必要に応じて1mg1日2回を24週まで延長します。